
精准医学时代,晚期乳腺癌化疗药物的精准选择
整理:肿瘤资讯编辑部来源:肿瘤资讯
2018 ASCO最重要的一个研究,就是通过21基因检测来指导乳腺癌患者的化疗。乳腺癌作为最早开始依据靶点区分病人类型和药物选择的肿瘤,尽管其靶向药物的数量没有像肺癌那样突飞猛进。但是依据biomarker选择化疗药物,这些年来还是取得了不俗的进展。
虽然近20年来,无论是在乳腺癌筛查还是治疗方面都已经取得了长足的发展,但乳腺癌依然是全球范围内导致女性死亡的头号杀手。大约有30%的早期乳腺癌患者最终会复发,而晚期乳腺癌的5年生存率也只有25%左右。
对于晚期乳腺癌患者来说,治疗的主要目标依然是姑息治疗,目的是为了控制症状,改善生活质量并延长生存。诚然,乳腺癌是最早应用biomarker指导治疗的肿瘤之一。上世纪90年代,FDA就批准靶向作用于表皮生长因子受体家族HER2的曲妥珠单抗用于HER2阳性乳腺癌患者;但无论患者的HER2状态如何,化疗依然是晚期乳腺癌治疗的基石,那么化疗能否通过biomarker甚至基因检测来精准地指导不同的治疗方案?答案一定是肯定的。
无论是联合还是单药治疗,紫杉类药物一直被认为是在治疗晚期乳腺癌最有效的细胞毒药物之一。但是紫杉醇水溶性差,导致它需要氢化蓖麻油作为溶剂,因此它在使用前需要通过预处理来有效降低过敏反应发生率。因为这一点的局限性,白蛋白紫杉醇作为新一代的化疗药物孕育而生。白蛋白紫杉醇采用纳米技术,将疏水性紫杉醇药物结合于人血白蛋白形成直径为130nm的颗粒,利用白蛋白天然的独特转运机制,使得紫杉醇更多分布于肿瘤组织,从而达到更高的肿瘤细胞内药物浓度,这也从根本上解决了紫杉醇的过敏反应问题。
但是,白蛋白紫杉醇是不是真的如其设计的那样可以靶向肿瘤细胞,从而相比紫杉醇更加高效低毒呢? 这就是CALGB 这个研究要回答的问题之一。
CALGB /NCCTG N063研究是一项随机三期临床研究,比较紫杉醇、伊沙匹隆、或者白蛋白紫杉醇联合贝伐珠单抗一线治疗局部复发或转移性乳腺癌的疗效和安全性1。
该研究于2008年10月至2011年11月共入组了799例患者,其中72%的患者 (n=573) 为激素受体阳性 (HR+) ,25% (n=201) 是三阴性乳腺癌 (TNBC) 患者,另有2%的患者 (n=20) 为HER2阳性。
入组患者随机被分入3个治疗组:紫杉醇组 (90mg/m2, 每周1次) 、白蛋白紫杉醇组 (150mg/m2, 每周1次) 和伊沙匹隆组 (16mg/m2, 每周1次) ,给药3周停药1周。3组均加用贝伐珠单抗 (每2周1次) (贝伐珠单抗在2011年3月之后在方案中更改为可选)。患者在治疗6个周期之后若疾病缓解或稳定,可以停止化疗但继续贝伐珠单抗单药维持治疗。
在第一次中期分析时,因为伊沙匹隆的疗效超过了无效假设的下限,所以数据安全委员会在2011年7月建议停止伊沙匹隆那一组的入组。
从CALGB 研究结果看,白蛋白紫杉醇并未在疗效上超越紫杉醇。
紫杉醇组的中位无进展生存期(PFS)为11个月。事后分析表明,白蛋白紫杉醇组的中位PFS也有劣于紫杉醇的趋势,为9.2个月,但P值未达到统计学显著差异(HR=1.20,95%CI ,p=0.054)。
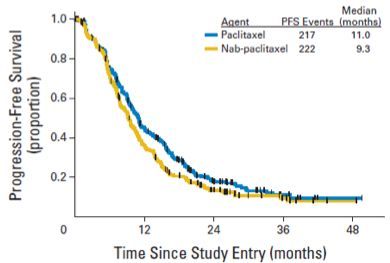
在中位随访5.5年之后,紫杉醇组和白蛋白紫杉醇组的中位OS时间分别为27.1个月和24.2个月。有趣的是,作者在多因素模型中发现,激素受体状态是紫杉醇vs.白蛋白结合性紫杉醇疗效的影响因子,交互检验p值有显著性差异。
因此作者对三阴性乳腺癌亚组和激素受体阳性亚组的患者分别做了回顾性分析。
对于三阴性乳腺癌患者,紫杉醇和白蛋白紫杉醇治疗的PFS和OS分别为:6.4 vs. 7.4m,15.3 vs. 21m,交互检验p=0.0018。而对于激素受体阳性亚组患者,紫杉醇治疗的PFS和OS分别为12.1个月和33.2个月,明显高于白蛋白紫杉醇组的9.6个月和26.6个月(交互检验p=0.0073)2。
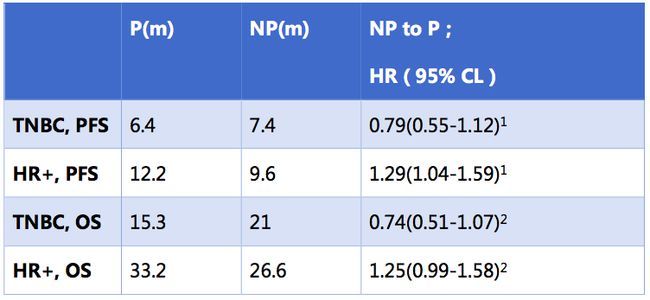
交互检验: 1. p=0.0018; 2. p=0.0073;
P:紫杉醇;NP:白蛋白紫杉醇;
而毒性方面,与紫杉醇组相比,白蛋白紫杉醇组的血液学毒性和非血液学毒性更高。
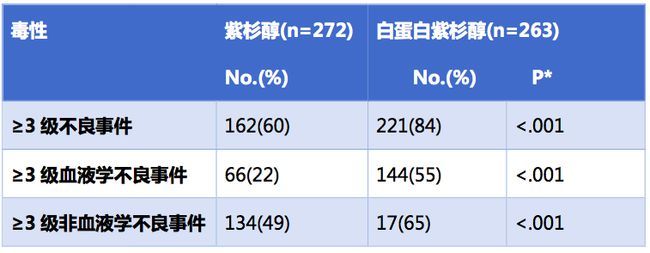
*Fisher检验对比紫杉醇组
由于不良事件而导致的终止治疗和剂量调整,白蛋白紫杉醇组的发生率也明显高于紫杉醇组。
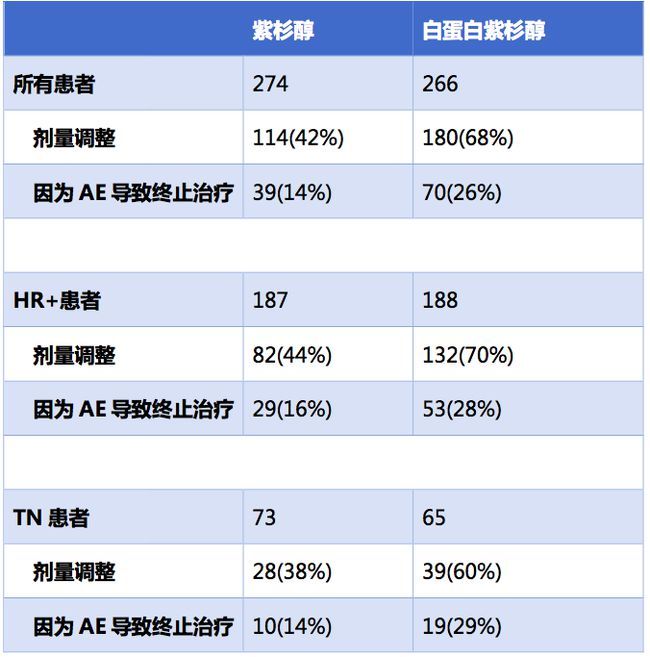
因此该研究的结果表明,对于化疗初治的晚期乳腺癌患者,紫杉醇每周方案依然是优选的治疗方案。回顾性亚组分析提示,对于激素受体阳性的患者,相比白蛋白紫杉醇,紫杉醇的治疗效果更好,可显著延长PFS和OS。仅在三阴性乳腺癌亚组,白蛋白紫杉醇相比紫杉醇存在延长PFS和OS的可能性。
下一篇:没有了
